SINDROME DEL TUNNEL CARPALE
 La sindrome del tunnel carpale (conosciuta come STC) è una sindrome canalicolare che si sviluppa per una compressione del nervo mediano al polso. L’aumento di pressione sul nervo sofferente conferisce abitualmente una sensazione di formicolio, una riduzione della sensibilita’ fine e dolori alle prime tre dita, irradiati al polso e all’avambraccio.
La sindrome del tunnel carpale (conosciuta come STC) è una sindrome canalicolare che si sviluppa per una compressione del nervo mediano al polso. L’aumento di pressione sul nervo sofferente conferisce abitualmente una sensazione di formicolio, una riduzione della sensibilita’ fine e dolori alle prime tre dita, irradiati al polso e all’avambraccio.
Il tunnel carpale è uno spazio dove il nervo mediano assieme a 9 tendini flessori passa, dirigendosi dall’avambraccio verso la mano. Se la pressione diventa di entità importante e inizia ad interferire con la funzione nervosa i sintomi correlati si sviluppano rapidamente. Parecchie persone soffrono di tali sintomi principalmente alla notte e in maniera predominante al dito medio, indice e pollice.
La perdita di forza di presa, unita a perdita di coordinazione delle dita nell’eseguire le normali attività della vita quotidiana (tenere uno spazzolino da denti, leggere un giornale, guidare l’auto, rammendare), possono essere utili segni premonitori. E’ fortemente raccomandato fare una visita presso uno specialista chirurgo della mano se si percepiscono tali sintomi di chiara sindr. del tunnel carpale.
Se presa per tempo la STC puo’ essere trattata senza chirurgia con uno splint (ortesi palmare nottruna) e una infiltrazione di steroidi. Purtuttavia se il dolore non scompare con i trattamenti non invasivi, alcuni pazienti richiedono un intervento chirurgico per ridurre la pressione sul nervo mediano. Il Dr.Lucchina preferisce eseguire una chirurgia mini-invasiva per aprire il tunnel carpale, cioe’ eseguire un release endoscopico del tunnel carpale, o una chirurgia Eco-guidata con un tempo di recupero piu’ rapido nei primi tre mesi e un risultato estetico della cicatrice migliore.
L’intervento chirurgico, eseguito in regime ambulatoriale, dura di solito meno di 15 minuti, viene eseguito in anestesia loco-regionale e con punti riassorbibili.
Durante la procedura con l’utilizzo di piccole telecamere, bisturi e forbici speciali la cute viene incisa per una lunghezza di circa 1,5 cm e il tunnel carpale viene inciso longitudinalmente e lasciato aperto. Dalla prima notte dopo l’intervento il paziente nota un improvviso miglioramento (o scomparsa) dei dolori pregressi, dei formicolii e della sensazione di dita addormentate riprendendo a dormire. L’uso di punti di sutura riassorbibili, farmaci anestetici molto attivi e antidolorifici assunti per via orale rendono la procedura quasi senza dolore. Dopo l’intervento non sono confezionati splints ed e’ concessa la mobilita’ libera del polso e delle dita con recupero immediato delle attivita’ della vita quotidiana e sportiva. L’uso di strumenti e attrezzi pesanti non è concesso per le prime 3-4 settimane.
COMPRESSIONE DEL NERVO ULNARE AL GOMITO
 La compressione del nervo ulnare al gomito e’ il risultato di una aumentata pressione su tale nervo nel suo passaggio dal braccio all’avambraccio. Il nervo passa abitualmente dietro alla componente ossea chiamata epicondilo mediale ed e’ realmente vulnerabile alla pressione. Se l’incremento della pressione e’ troppo grande sul nervo ulnare, provoca un deficit di sensibilita’, formicolii e dolori al gomito e alla parte bassa del braccio, irradiati al polso, alle mani e alle ultime due dita. La compressione del nervo è causata da diverse possibili cause, inclusa una prolungata postura del gomito in flessione (come nella lettura di un giornale e nella risposta al telefono), il posizionamento prolungato della parte interna del braccio su un tavolo o una sedia o per attivita’ ripetitive di apertura e chiusura del gomito. Tutte queste attività aumentano la trazione del nervo in corrispondenza dell’epicondilo mediale con l’irritazione conseguente.
La compressione del nervo ulnare al gomito e’ il risultato di una aumentata pressione su tale nervo nel suo passaggio dal braccio all’avambraccio. Il nervo passa abitualmente dietro alla componente ossea chiamata epicondilo mediale ed e’ realmente vulnerabile alla pressione. Se l’incremento della pressione e’ troppo grande sul nervo ulnare, provoca un deficit di sensibilita’, formicolii e dolori al gomito e alla parte bassa del braccio, irradiati al polso, alle mani e alle ultime due dita. La compressione del nervo è causata da diverse possibili cause, inclusa una prolungata postura del gomito in flessione (come nella lettura di un giornale e nella risposta al telefono), il posizionamento prolungato della parte interna del braccio su un tavolo o una sedia o per attivita’ ripetitive di apertura e chiusura del gomito. Tutte queste attività aumentano la trazione del nervo in corrispondenza dell’epicondilo mediale con l’irritazione conseguente.
Il trattamento e’ di solito non invasivo (con tutori notturni) ma in alcuni casi l’intervento chirurgico e’ necessario per ridurre il dolore. Gli interventi piu’ comuni comprendono la decompressione semplice del nervo, con il suo eventuale riposizionamento nella porzione anteriore del gomito o talora interventi sull’epicondilo mediale per ridurre il conflitto col nervo. Il Dr.Lucchina preferisce, se possibile, eseguire interventi mini-invasivi per aprire il tunnel al gomito, cioe’ eseguire il release endoscopico del tunnel cubitale al gomito, con una riduzione del dolore post-operatorio piu’ ridotto e un risultato estetico della cicatrice migliore.
L’intervento chirurgico, eseguito in regime ambulatoriale, dura di solito meno di 45 minuti, viene eseguito in anestesia loco-regionale e con punti riassorbibili.
Durante la procedura con l’utilizzo di piccole telecamere, bisturi e forbici speciali la cute viene incisa per una lunghezza di circa 1,5 cm e il tunnel cubitale viene inciso longitudinalmente e lasciato aperto. Dalla prima notte dopo l’intervento il paziente nota un improvviso miglioramento (o scomparsa) dei dolori pregressi, dei formicolii e della sensazione di dita addormentate riprendendo a dormire. L’uso di punti di sutura riassorbibili, farmaci anestetici molto attivi e antidolorifici assunti per via orale rendono la procedura quasi senza dolore. Dopo l’intervento non sono confezionati splints ma e’ sconsigliata l’iperflessione del gomito nelle prime 4 settimane ed e’ concessa la mobilita’ libera del polso e delle dita con recupero immediato delle attivita’ della vita quotidiana e sportiva. L’uso di strumenti e attrezzi pesanti non è concesso per le prime 3-4 settimane.
TENDINITE DI DE QUERVAIN
 La tendinite di De Quervain e’ una infiammazione dei tendini del pollice, nella maggior parte dei casi molto dolorosa. I sintomi comuni di tendinite di De Quervain di solito comprendono un dolore urente ogni volta che il pollice viene mosso, in particolare nelle rotazioni, facendo il pugno o nel tentativo afferrare qualcosa.
La tendinite di De Quervain e’ una infiammazione dei tendini del pollice, nella maggior parte dei casi molto dolorosa. I sintomi comuni di tendinite di De Quervain di solito comprendono un dolore urente ogni volta che il pollice viene mosso, in particolare nelle rotazioni, facendo il pugno o nel tentativo afferrare qualcosa.
Mentre la causa definitiva di tendinite di De Quervain non e’ conosciuta, qualsiasi movimento ripetitivo della mano e del polso si pensa possa peggiorare tale condizione clinica, incluso per esempio suonare uno strumento, giocare ai video games, usare eccessivamente gli smart phones o cucinare. Il trattamento consiste abitualmente nell’identificare e modificare i gesti che causano il dolore, immobilizzando con tutori speciali il polso e il pollice, associati all’uso di farmaci anti-infiammatori, infiltrazione di corticosteroidi, TECAR-terapia, fino ad arrivare nei casi severi all’intervento chirurgico.
Utile consultare un chirurgo specialista per essere sicuri che l’intervento chirurgico di tenolisi (apertura della guaina del tendine) sia la miglior soluzione solo dopo il fallimento di tutte le alternative terapeutiche conservative.
L’intervento chirurgico, eseguito in regime ambulatoriale, dura di solito meno di 20 minuti, viene eseguito in anestesia loco-regionale e con punti riassorbibili.
Durante la procedura con l’utilizzo di piccoli strumenti la cute viene incisa superficialmente per una lunghezza di circa 2 cm e la guaina del tendine al polso viene incisa longitudinalmente e lasciato aperto. Dalla prima notte dopo l’intervento il paziente nota un improvviso miglioramento dei dolori pregressi e del pregresso blocco tendineo, riprendendo a dormire. L’uso di punti di sutura riassorbibili, farmaci anestetici molto attivi e antidolorifici assunti per via orale rendono la procedura quasi senza dolore. Dopo l’intervento uno splint e’ mantenuto per una settimana al fine di proteggere la ferita ma la punta del pollice e’ lasciata libera cosi’ da permettere la completa mobilita’ del polso e delle dita con recupero immediato delle attivita’ della vita quotidiana e sportiva. L’uso di strumenti e attrezzi pesanti non è concesso per le prime 3-4 settimane.
MALATTIA DI DUPUYTREN
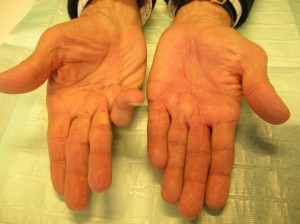 La malattia e’ anche conosciuta come contrattura di Dupuytren o “malattia dei vichinghi” ed e’ caratterizzata da una deformita’ in flessione delle dita della mano. La mal. di Dupuytren colpisce maggiormente i soggetti maschi di oltre 50 anni ed è un progressivo indurimento del tessuto sottocutaneo, con formazione di noduli e corde di tess. connettivo nel palmo. Questo risulta in una flessione permanente delle dita (di solito il dito mignolo e anulare). Di solito la malattia non e’ dolorosa, ma alcuni pazienti accusano un fastidio perche’ il tessuto connettivo diventa meno elastico e flessibile e puo’ talora essere associato ad una infiammazione dei tendini flessori.
La malattia e’ anche conosciuta come contrattura di Dupuytren o “malattia dei vichinghi” ed e’ caratterizzata da una deformita’ in flessione delle dita della mano. La mal. di Dupuytren colpisce maggiormente i soggetti maschi di oltre 50 anni ed è un progressivo indurimento del tessuto sottocutaneo, con formazione di noduli e corde di tess. connettivo nel palmo. Questo risulta in una flessione permanente delle dita (di solito il dito mignolo e anulare). Di solito la malattia non e’ dolorosa, ma alcuni pazienti accusano un fastidio perche’ il tessuto connettivo diventa meno elastico e flessibile e puo’ talora essere associato ad una infiammazione dei tendini flessori.
Siccome la mano non puo’ essere messa a piatto su un tavolo e le dita non possono essere estese completamente, le attivita’ della vita quotidiana sono talora gravemente compromesse.
Il trattamento conservativo iniziale include esercizi di stretching e l’utilizzo di ortesi in estensione nelle forme ma le forme piu’ avanzate possono richiedere un trattamento chirurgico per recuperare l’estensione comune delle dita. Negli ultimi mesi l’esecuzione di una liposuzione all’addome con il prelievo di grasso dalla pancia e il suo trasferimento nella mano ha permesso di raggiungere un risultato estetico delle cicatrici e un risultato funzionale ancora migliore del passato nei pazienti operati per tale malattia.”
Solo uno splint notturno nel post-operatorio e’ raccomandato per un mese dalla data di intervento ma e’ concesso nell’immediato post-operatorio un movimento attivo del polso, del pollice e delle dita con un recupero immediato delle attivita’ della vita quotidiana e degli sports. Afferrare attrezzi pesanti e’ concesso solo dopo ¾ settimane
FRATTURE DELLA MANO, POLSO E AVAMBRACCIO.
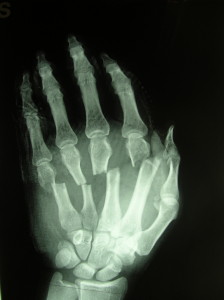 Il Dr.Lucchina ed il team con cui lavora sono specializzati nel trattamento delle fratture complesse della mano e del polso, del carpo )in particolare le temibili fratture dello scafoide= , dei metacarpi e delle falangi, incluso le fratture e gli esiti di fratture maltrattate e malconsolidate del radio distale. La mano e il polso contengono diverse piccole ossa/articolazioni e il consulto rapido presso un chirurgo specialista della mano e del polso è cruciale per ottenere un trattamento appropriato e una guarigione ottimale.
Il Dr.Lucchina ed il team con cui lavora sono specializzati nel trattamento delle fratture complesse della mano e del polso, del carpo )in particolare le temibili fratture dello scafoide= , dei metacarpi e delle falangi, incluso le fratture e gli esiti di fratture maltrattate e malconsolidate del radio distale. La mano e il polso contengono diverse piccole ossa/articolazioni e il consulto rapido presso un chirurgo specialista della mano e del polso è cruciale per ottenere un trattamento appropriato e una guarigione ottimale.
Il Dr.Lucchina ha una esperienza estesa nel trattare ed eventualmente operare gravi fratture da traumi della mano del polso e dell’avambraccio dovute a incidenti industriali, sportivi, navali o automobilistici incluse le fratture del radio distale, del carpo, dei metacarpi e delle falangi.
L’intervento chirurgico, eseguito in regime ambulatoriale, dura di solito meno di 1 ora, viene eseguito in anestesia loco-regionale e con punti riassorbibili.
Durante la procedura con l’utilizzo di piccoli strumenti la cute viene incisa superficialmente, la frattura viene ridotta con manovre speciali e quindi fissata con mezzi di sintesi stabili e mini-invasivi. Dalla prima notte dopo l’intervento in poi il paziente nota un improvviso miglioramento dei dolori pregressi dovuti alla ricostruzione ossea avvenuta. L’uso di punti di sutura riassorbibili, farmaci anestetici molto attivi e antidolorifici assunti per via orale rendono la procedura ben accettata e raccomandata. Dopo l’intervento uno splint e’ mantenuto per una settimana al fine di proteggere la ferita e la frattura. L’uso di particolari strumenti, placche, viti e tutori permettono una mobilizzazione attiva precoce dopo l’intervento con un precoce recupero delle attivita’ della vita quotidiana in ¾ settimane e lavori manuali in 3/6 settimane.
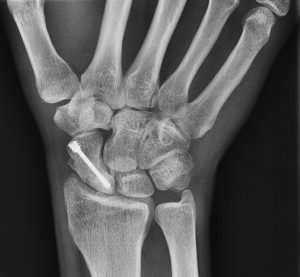
FRATTURE DELL’OSSO SCAFOIDE
Rappresentano la frattura delle ossa carpali piu’ frequente (circa 85%), sono spesso misconosciute alla prima visita cosi’ il trattamento corretto viene frequentemente ritardato come pure la consolidazione ossea. L’osso scafoide e’ il “pivot” centrale all’interno dell’articolazione del polso che permette il suo normale movimento privo di dolore. Da distale a prossimale si distinguono tre parti: il tubercolo, il collo e il polo prossimale.
La vascolarizzazione di questo piccolo osso proviene dalla parte piu’ distale (tubercolo) ed e’ diretta verso la parte piu’ prossimale (polo prossimale). A causa della ridotta vascolarizzazione di questo piccolo osso, la principale complicazione associata alle fratture dello scafoide e’ la pseudoartrosi (mancata consolidazione ossea) o la necrosi ischemica del polo prossimale, che e’ la parte piu’ vicina all’articolazione del polso.
Una diagnosi ritardata con una pseudoartrosi o una necrosi dello scafoide porta ad una artrosi secondaria con severa limitazione nelle attivita’ della vita quotidiana. In questi non rari casi l’intervento chirurgico puo’ ridurre il dolore e le limitazioni funzionali ripristinando una anatomia del polso quasi normale.
In associazione alla radiologia tradizionale sono molto utili gli esami TAC e RMN fatti nelle prime fasi, quest’ultima in particolare per lo studio della vascolarizzazione del polo prossimale. Il tipo di frattura, l’eta’ e il lavoro del paziente sono i principali fattori nel determinare la migliore scelta terapeutica finale.
Per le fratture scomposte e le fratture del polo prossimale e’ da raccomandarsi la fissazione ossea con vite interframmentaria. Le viti di ultima generazione forniscono una buona stabilità meccanica con una riduzione del tempo di consolidazione confrontato con la immobilizzazione per 8-12 settimane e di solito con una percentuale di consolidazione molto alta. Di solito l’intervento di osteosintesi con vite richiede una piccola incisione di 3-4 cm al polso, in anestesia locale, in regime ambulatoriale e della durata di 60 minuti.
Piu’ recentemente, per le fratture non dislocate, è possibile una fissazione percutanea con vite. In questi casi si esegue una incisione di 1 cm sul lato anteriore del polso e la vite e’ inserita con uno strumentario speciale garantendo un buon risultato cosmetico e un ridotto dolore post-operatorio. Per le persone che non possono portare gessi o che richiedono una mobilizzazione precoce, questa tecnica e’ particolarmente indicata e apprezzata.
LE CISTI ARTICOLARI E TENDINEE
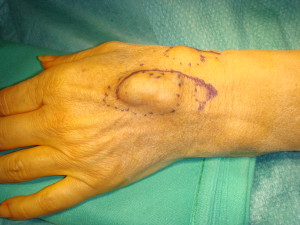 Le cisti sono neoformazioni rotondeggianti che si formano nella mano, nel polso e talora nel piede. Sono ripiene di liquido simile al muco nasale, benigne ed a formazione lungo il decorso di articolazioni e tendini.
Le cisti sono neoformazioni rotondeggianti che si formano nella mano, nel polso e talora nel piede. Sono ripiene di liquido simile al muco nasale, benigne ed a formazione lungo il decorso di articolazioni e tendini.
La causa della comparsa e’ ignota ma talora sono legate ad un trauma o a microtraumi pregressi. Posso comparire improvvisamente ma piu’ frequentemente presentano una lenta crescita nel tempo.
Se si e’ desiderosi di rimuovere una ciste per le limitazioni nel movimento articolare o il fastidio indotto, assicurarsi di contattare un chirurgo della mano esperto per organizzare una visita e stabilire il miglior approccio terapeutico.
L’intervento chirurgico, eseguito in regime ambulatoriale, dura di solito meno di 45 minuti, viene eseguito in anestesia loco-regionale e con punti riassorbibili.
Durante la procedura con l’utilizzo di piccoli strumenti la cute viene incisa dorsalmente, (2 cm di incisione) e la ciste viene asportata. Dalla prima notte dopo l’intervento in poi il paziente nota un improvviso miglioramento dei dolori pregressi. L’uso di punti di sutura riassorbibili, farmaci anestetici molto attivi e antidolorifici assunti per via orale rendono la procedura ben accettata e raccomandata. Dopo l’intervento uno splint e’ mantenuto per una settimana al fine di proteggere la ferita ma il pollce e le dita sono lasciate libere di muoversi cosi’ da permettere un recupero completo attivo del polso e delle dita con un recupero immediato delle attivita’ della vita quotidiana e dello sport. L’uso di attrezzi pesanti e’ concesso dopo 3/6 settimane.
DITA A SCATTO
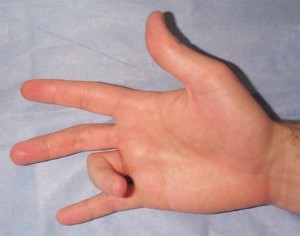 Il dito a scatto, conosciuto anche come tenovaginite stenosante, e’ la condizione clinica in cui un dito o il pollice restano bloccati in una posizione flessa e il dolore viene scatenato dal tentativo di riportare tali dita in posizione estesa. Nei casi severi il dito affetto e’ così bloccato in posizione flessa da richiedere uno sblocco in urgenza da parte del chirurgo.
Il dito a scatto, conosciuto anche come tenovaginite stenosante, e’ la condizione clinica in cui un dito o il pollice restano bloccati in una posizione flessa e il dolore viene scatenato dal tentativo di riportare tali dita in posizione estesa. Nei casi severi il dito affetto e’ così bloccato in posizione flessa da richiedere uno sblocco in urgenza da parte del chirurgo.
La causa del dito a scatto e’ data da un restringimento della guaina del tendine all’interno della parte palmare del dito. E’ piu’ frequente nelle donne, nelle persone affette da diabete e in quelle che eseguono attivita’ ripetitive di presa per lavori, sports o hobbies. Il trattamento varia in dipendenza dalla severita’ della problematica. Il trattamento conservativo di solito include l’utilizzo di tutori, esercizi di ergoterapia, l’utilizzo di farmaci anti-infiammatori non steroidei o una infiltrazione di steroide locale. Quest’ultima risulta efficace nel 80/90% dei pazienti. In piu’ dell’ 80% dei casi in una sola visita il problema e’ risolto in non più di 1-6 settimane. Casi piu’ severi possono richiedere un intervento di pulizia e liberazione del tendine, in anestesia loco-regionale (intervento di tenolisi)
L’intervento chirurgico, eseguito in regime ambulatoriale, dura di solito meno di 15 minuti, viene eseguito in anestesia loco-regionale e con punti riassorbibili.
Durante la procedura con l’utilizzo di piccoli strumenti la cute viene incisa palmarmente, (2 cm di incisione) e la puleggia del tendine viene incisa e lasciata aperta. Dalla prima notte dopo l’intervento in poi il paziente nota un improvviso miglioramento dei dolori pregressi con un recupero dell’articolarita’ digitale. L’uso di punti di sutura riassorbibili, farmaci anestetici molto attivi e antidolorifici assunti per via orale rendono la procedura ben accettata come dolore. Dopo l’intervento non sono necessari splints e le dita sono lasciate libere di muoversi. Sono fortemente raccomandati il recupero completo attivo dell’articolarita’ del polso e delle dita con un recupero delle attivita’ della vita quotidiana e dello sport. L’uso di attrezzi pesanti e’ concesso dopo 3/4 settimane.
ARTROSCOPIA DEL POLSO E GRANDI ARTICOLAZIONI
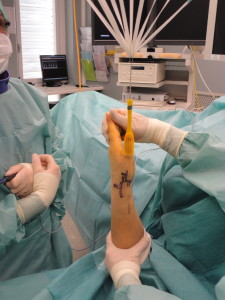 Quella artroscopica e’ una tecnica chirurgica mini-invasiva sviluppata piu’ di 30 anni fa con l’obiettivo di visualizzare dall’interno una articolazione mediante l’uso di una piccola telecamera. Piccole incisioni sono utilizzate per inserire un’ottica all’interno dell’articolazione interessata permettendo al chirurgo non solo di porre una diagnosi ma spesso di risolvere il problema in modo definitivo. Questo e’ in antitesi alle tecniche standard, a cielo aperto, che possono risultare in cicatrizzazioni dolorose o che richiedono un tempo di recupero piu’ prolungato.
Quella artroscopica e’ una tecnica chirurgica mini-invasiva sviluppata piu’ di 30 anni fa con l’obiettivo di visualizzare dall’interno una articolazione mediante l’uso di una piccola telecamera. Piccole incisioni sono utilizzate per inserire un’ottica all’interno dell’articolazione interessata permettendo al chirurgo non solo di porre una diagnosi ma spesso di risolvere il problema in modo definitivo. Questo e’ in antitesi alle tecniche standard, a cielo aperto, che possono risultare in cicatrizzazioni dolorose o che richiedono un tempo di recupero piu’ prolungato.
Nel recente passato la chirurgia generale e ginecologica hanno tratto beneficio da queste tecniche endoscopiche e l’artroscopia delle grandi articolazioni ha avuto grande successo nella chirurgia ortopedica (spalla, ginocchio, anca). Anche articolazioni piu’ piccole hanno tratto beneficio da questa tecnica.
Un artroscopio piu’ piccolo (2.7 mm o anche 1.9 mm) è stato ideato per diagnosticare e anche trattare patologie del polso che nel passato erano state fonte di problemi importanti. E’ stato esteso col tempo l’uso tali strumenti per dolori alla base del pollice o nelle articolazioni metacarpo-falangee.
Il polso e’ ampiamente riconosciuto come l’articolazione piu’ complessa del corpo umano. Ci sono otto ossa carpali che si articolano con due ossa dell’avambraccio creando una articolazione che si muove su multipli piani. Il dolore al polso fino ai tempi recenti ha creato problemi di inquadramento diagnostico vista la complessita’ e le piccole dimensioni dell’articolazione. Anche la piu’ avanzata risonanza magnetica nucleare (RMN) spesso non puo’ evidenziare piccoli problemi in questa articolazione. Le ossa carpali sono collegate tra loro da piccoli legamenti, che sono spesso soggetti a trauma e possono portare ad una instabilita’, portando ad una artrosi post-traumatica nel tempo.
La fibrocartilagine triangolare (TFCC) e’ un piccolo disco fibrocartilagineo, simile al menisco del ginocchio, che spesso comporta dolore sul lato esterno del polso con irradiazione lungo l’avambraccio. Le rotture a carico di questo legamento possono ora essere diagnosticate, debridate e riparate usando la tecnica artroscopica. L’artroscopio puo’ anche essere usato per resecare il tessuto intrarticolare infiammato per varie cause (tessuto sinoviale), per rimuovere corpi mobili intrarticolari, parti di osso o per trattare fratture. Come in altre articolazioni l’artroscopia ha allargato gli orizzonti nella chirurgia della mano e del polso dando la possibilita’ di trattare problemi complessi che non venivano diagnosticati o trattati in passato.
L’intervento chirurgico, eseguito in regime ambulatoriale, dura di solito meno di 45 minuti, viene eseguito in anestesia loco-regionale e con punti riassorbibili.
Durante la procedura con l’utilizzo di piccole telecamere, bisturi e forbici speciali la cute viene incisa per una lunghezza di circa 1 cm, il polso viene ispezionato e ogni problema intra-articolare viene trattato. L’uso di punti di sutura riassorbibili, farmaci anestetici molto attivi e antidolorifici assunti per via orale rendono la procedura quasi senza dolore. Dopo l’intervento uno splint palmare e’ confezionato per una settimana, quindi un protocollo fisioterapico e’ iniziato velocemente in dipendenza della procedura eseguita. E’ di solito concessa la mobilita’ libera del polso e delle dita con recupero immediato delle attivita’ della vita quotidiana e sportiva. L’uso di strumenti e attrezzi pesanti non è concesso per le prime 3-4 settimane.
LA RIZARTROSI
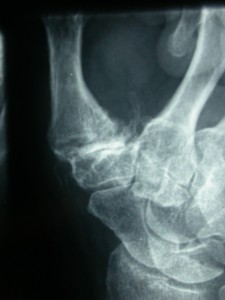 L’artrosi della base del pollice e’ la seconda forma piu’ comune di artrosi delle mani dopo quella delle articolazioni interfalangee. Definita anche come rizartrosi, si sviluppa quando la cartilagine frapposta nel mezzo dell’articolazione carpo-metacarpale si consuma impedendo il normale scorrimento delle opposte superfici ossee. La rizartrosi puo’ causare un importante dolore alla mano, gonfiore e diminuzione della forza e dell’articolarita’ rendendo difficili attivita’ della vita quotidiana come girare una chiave, aprire un barattolo o una bottiglia. All’inizio il dolore e’ solo diurno, ma col tempo puo’ diventare anche notturno, persistente e associato a disturbi del sonno. Il trattamento puo’ includere l’auto-medicazione, l’uso di tutori da mantenere di giorno durante le attivita’ della vita domestica o lavorativa, l’assunzione di farmaci anti-infiammatori e l’infiltrazione Eco-guidata di acido ialuronico negli stadi iniziali. In casi selezionati il dolore articolare puo’ essere bloccato per un lungo periodo mediante infiltrazioni di corticosteroidi.
L’artrosi della base del pollice e’ la seconda forma piu’ comune di artrosi delle mani dopo quella delle articolazioni interfalangee. Definita anche come rizartrosi, si sviluppa quando la cartilagine frapposta nel mezzo dell’articolazione carpo-metacarpale si consuma impedendo il normale scorrimento delle opposte superfici ossee. La rizartrosi puo’ causare un importante dolore alla mano, gonfiore e diminuzione della forza e dell’articolarita’ rendendo difficili attivita’ della vita quotidiana come girare una chiave, aprire un barattolo o una bottiglia. All’inizio il dolore e’ solo diurno, ma col tempo puo’ diventare anche notturno, persistente e associato a disturbi del sonno. Il trattamento puo’ includere l’auto-medicazione, l’uso di tutori da mantenere di giorno durante le attivita’ della vita domestica o lavorativa, l’assunzione di farmaci anti-infiammatori e l’infiltrazione Eco-guidata di acido ialuronico negli stadi iniziali. In casi selezionati il dolore articolare puo’ essere bloccato per un lungo periodo mediante infiltrazioni di corticosteroidi.
In casi avanzati puo’ essere necessario l’intervento chirurgico con la sostituzione della articolazione artrosica (artroplastica). Diverse le tecniche chirurgiche attuabili, tra cui un blocco completo dell’articolazione artrosica (ovvero una artrodesi) con una buona stabilita’ e risoluzione del dolore, una artroplastica biologica (usando un tendine che si interponga nella articolazione sostituita) o l’impianto di una articolazione artificiale (usando il pirocarbonio o componenti in silicone) per sostituire l’articolazione consumata.
L’artroscopia delle piccole articolazioni si e’ rivelata, negli ultimi anni, un metodo diagnostico avanzato per diagnosticare e trattare parecchie problematiche ivi presenti. Le indicazioni sono state ben inquadrate nella letteratura scientifica ma nell’articolazione carpo-metacarpale e metacarpo-falangea si stanno sempre piu’ evolvendo le possibilita’ di confermare lo stadio di gravita’ di malattia e permettendo la resezione parziale del trapezio con un recupero post-operatorio piu’ rapido.
Il trattamento puo’ includere l’auto-medicazione, l’utilizzo di integratori naturali condroprotettori coadiuvati da una dieta anti-artrosi, l’uso di tutori da mantenere di giorno durante le attivita’ della vita domestica o lavorativa, l’assunzione di farmaci anti-infiammatori e l’infiltrazione Eco-guidata di acido ialuronico negli stadi iniziali. L’utilizzo di sostanze visco-elastiche nelle fasi iniziali come l’ac. Ialuronico ad alto peso molecolare aumenta la lubrificazione dell’articolazione migliorando la mobilita’ articolare e riducendo il dolore locale. In casi selezionati il dolore articolare puo’ essere bloccato per un lungo periodo mediante infiltrazioni anti-infiammatorie di corticosteroidi o di PRP (platelet-rich-plasma) contenente fattori di crescita.
Di recentissima introduzione e’ l’associazione dell’artroscopia ad una liposuzione dell’addome col prelievo di grasso e il suo trasferimento nell’articolazione della mano con un miglioramento dei dolori e della funzione complessiva quantomeno transitoria.
L’intervento chirurgico, eseguito in regime ambulatoriale, dura di solito circa 1 ora, viene eseguito in anestesia loco-regionale e con punti riassorbibili.
Durante la procedura con l’utilizzo di piccoli strumenti la cute viene incisa (2 piccole incisioni di 3 cm di lunghezza) e l’osso trapezio viene rimosso. Dalla prima notte dopo l’intervento il paziente nota un improvviso miglioramento dei dolori pregressi e delle limitazioni funzionali. L’uso di punti di sutura riassorbibili, farmaci anestetici molto attivi e antidolorifici assunti per via orale rendono la procedura quasi senza dolore. Dopo l’intervento uno splint per il pollice che lascia le altre dita libere e’ confezionato per tre settimane, quindi e’ concessa la mobilita’ libera del polso e delle dita con recupero precoce delle attivita’ della vita quotidiana e sportiva. L’uso di strumenti e attrezzi pesanti non è concesso per le prime 6-8 settimane.
GOMITO DEL TENNISTA
 Il gomito del tennista o epicondilite e’ una condizione dolorosa del gomito causata abitualmente da un sovraccarico funzionale. Non sorprende che i giocatori di tennis e di golf siano i soggetti sportivi maggiormente coinvolti da questa affezione. Ma diverse altre attivita’ possono essere potenzialmente a rischio, quali giardinieri, camerieri, parrucchieri, boscaioli e lavoratori nei supermarket.
Il gomito del tennista o epicondilite e’ una condizione dolorosa del gomito causata abitualmente da un sovraccarico funzionale. Non sorprende che i giocatori di tennis e di golf siano i soggetti sportivi maggiormente coinvolti da questa affezione. Ma diverse altre attivita’ possono essere potenzialmente a rischio, quali giardinieri, camerieri, parrucchieri, boscaioli e lavoratori nei supermarket.
Il gomito del tennista è una infiammazione dolorosa dei tendini che uniscono i muscoli dell’avambraccio alla parte esterna del gomito (epicondilo laterale), danneggiati dal sovraccarico funzionale che segue la ripetizione del medesimo movimento per lunghi periodi. Le attivita’ che esacerbano il dolore sono l’estensione del polso contro resistenza o la presa di oggetti e utensili lavorativi. Col tempo il dolore puo’ essere scatenato anche da minime attivita’ o puo’ essere presente anche a riposo.
Il cosidetto gomito del golfista (epitrocleite) coinvolge al contrario i tendini che si attaccano alla parte interna del gomito.
Ci sono diverse opzioni terapeutiche per trattare il gomito del tennista. Nella maggior parte dei casi l’approccio e’ multidisciplinare. I medici generalisti, i fisioterapisti e/o i terapisti occupazionali lavorano assieme per produrre la massima cura.
Anatomia
L’epicondilo laterale si trova nel punto di inserzione tendinea al gomito dei muscoli Extensor Carpi Radialis Brevis (ECRB) ed estensore comune delle dita (EDC). Questi tendini si attaccano ai muscoli, permettendo al polso e alle dita di estendersi.
Diagnosi
La diagnosi e’ basata sulla storia del paziente (lavorativa o sportiva) e su un esame clinico che escluda altre cause di dolore in detta regione. Tipicamente il dolore è localizzato all’epicondilo laterale con gonfiore e dolore all’estensione contrastata delle dita e del polso. La radiografia viene fatta per escludere altre cause di dolore al gomito e/o per visualizzare calcificazioni periarticolari. Altri esami come l’Ecografia e la RMN (risonanza magnetica nucleare) possono confermare la diagnosi e visualizzare le calcificazioni, indirizzando il trattamento piu’ corretto.
Terapia
Il trattamento non chirurgico “storicamente” si focalizza sui sintomi ma non risolve la causa dei disturbi. Sono solito raccontare ai miei pazienti che la strategia per risolvere l’epicondilite è come una piramide egizia. La base terapeutica di partenza e’ il piano terra ed in caso di fallimento si passa al livello successivo.
Il riposo e lo stretching della muscolatura estensoria del polso sono il primo livello di trattamento, associati all’assunzione dei farmaci anti-infiammatori e all’utilizzo di uno splint palmare o di un tutore al gomito. Dapprima i muscoli estensori sono distesi col gomito tenuto in flessione e successivamente a gomito esteso. Terminata la fase anti-infiammatoria, gli es. di rinforzo dei muscoli sinergici completano il lavoro fisioterapico.
L’utilizzo di ortesi per ridurre l’estensione contro resistenza o lo stress meccanico dei tendini al gomito sono un utile meccanismo di aiuto ai processi di guarigione.
Ad un livello piu’ in alto si trova l’infiltrazione di corticosteroidi (CS). Ogni chirurgo conosce i vantaggi e svantaggi del loro utilizzo. Io non sono un forte sostenitore del loro utilizzo per il rischio di comparsa di depositi dolorosi che sono spesso piu’ fastidiosi della condizione iniziale. Purtuttavia sono il presidio farmacologico piu’ usato e secondo taluni il piu’ efficace.
Ad un livello piu’ alto si trovano le onde d’urto. Credo davvero che tale terapia sia operatore-dipendente e sia efficace in particolar modo nei pazienti con calcificazioni associate dovute ad un problema di lunga durata.
Ad un livello piu’ alto si trova la TECARterapia, uno dei macchinari piu’ usati ed efficaci da 15 anni nel trattamento delle tendiniti dello sportivo.
Ad un livello piu’ alto si trovano le infiltrzioni di Etoxisclerolo. E’ una infiltrzione Eco-guidata di un farmaco con un provato potere anti-infiammatorio nelle tendiniti del tendine d’Achille e nell’epicondilite.
Ad un livello piu’ alto si trovano le iniezioni di PRP (platelet-rich-plasma). Si fa di solito una serie di due/tre punzioni al gomito a distanza di 7/10 giorni una dall’altra e sono eseguite nell’inserzione tendinea dei tendini sofferenti. E’ una delle ultime terapie all’avanguardia con risultati iniziali straordinari. E’ basato sulla capacita’ di un fattore chiamato “platelet derived growth factor” di far guarire le rotture tendinee.
Quando tutte le terapie conservative sono fallite in cima alla piramide sta il chirurgo, evento che capita circa in un caso su trenta. Sono solito eseguire una chirurgia mini-invasiva, la cosidetta tenolisi che rimuove tutte le lesioni tendinee nonche’ le aree di sofferenza tendinea ripristinando la normale anatomia con grande miglioramento in gran parte dei casi.
Previa conferma ecografica della problematica, il trattamento conservativo di solito include l’utilizzo di tutori, esercizi di ergoterapia, l’utilizzo di farmaci anti-infiammatori non steroidei o una infiltrazione di steroide locale.
Casi piu’ severi possono richiedere un intervento di pulizia e liberazione del tendine, in anestesia loco-regionale (intervento di tenolisi) con una risoluzione pressoche’ immediata della problematica.
L’intervento chirurgico, eseguito in regime ambulatoriale, dura di solito circa 45 minuti, viene eseguito in anestesia loco-regionale e con punti riassorbibili.
Durante la procedura con l’utilizzo di piccoli strumenti la cute viene incisa (incisione di 3 cm di lunghezza) e le porzioni di tendine malacico vengono asportate. Dalla prima notte dopo l’intervento il paziente nota un improvviso miglioramento dei dolori pregressi e delle limitazioni funzionali. L’uso di punti di sutura riassorbibili, farmaci anestetici molto attivi e antidolorifici assunti per via orale rendono la procedura quasi senza dolore. Dopo l’intervento uno splint per il polso che lascia le dita libere e’ confezionato per alcuni giorni, quindi e’ concessa la mobilita’ libera del gomito, polso e delle dita con recupero precoce delle attivita’ della vita quotidiana e sportiva. L’uso di strumenti e attrezzi pesanti non è concesso per le prime 6-8 settimane.
LA CHIRURGIA DEI PAZIENTI NEUROLOGICI
Parecchi pazienti affetti da in cidenti cerebrovascolari ed esiti di traumi cranici presentano segni e sintomi clinici caratteristici.
cidenti cerebrovascolari ed esiti di traumi cranici presentano segni e sintomi clinici caratteristici.
Le lesioni del sistema nerv. centrale (SNC), del sistema nerv. periferico (SNP) e dell’apparato muscolo-scheletrico possono portare direttamente o indirettamente a sindromi da eccesso o da ridotta mobilita’ articolare.
La spasticita’ è un disturbo della funzione muscolare caratterizzata da un indurimento o spasmi della muscolatura. E’ inoltre caratterizzato da un movimento involontario dei muscoli (a scatti), che capita tipicamente quando c’e’ un danno del sistema nervoso centrale. Questo danno puo’ risultare da un trauma cranico, un ictus, un tumore, una paralisi cerebrale o da sclerosi multipla. I sintomi possono includere una ipertonia (aumento del tono muscolare), un clono (rapide contrazioni in serie), una iperreflessia tendinea, spasmi muscolari, un involontario accavallamento delle gambe e rigidita’ articolare.
La spasticità puo’ essere lieve conferendo una sensazione di rigidità muscolare o puo’ essere cosi’ severa da produrre spasmi dolorosi e incontrollabili alle estremita’. Puo’ inoltre produrre una sensazione di dolore o contrattura in sede intra- o periarticolare.
Parecchie persone credono che la spasticità e’ cosi’ severa o frequente che rovina la vita. Per tale motivo il personale medico ed i fisioterapisti propongono una serie di presidi per calmare o bloccare la spasticità: esercizi di mantenimento dell’articolarita’, di gestione dello stress, farmaci, cicli di terapie fisiche e/o una strategia chirurgica.
Un trattamento che ha prodotto risultati importanti nei pazienti con spasticita’ e’ l’iniezione di tossina Botulinica, o BOTOX. Il BOTOX e’ iniettato direttamente nel muscolo affetto da spasticita’
con un dosaggio dipendente dal peso corporeo. E’ l’esperienza dei miei maestri e la mia personale che scarsa importanza e’ data alle conseguenze del sistema muscolo-scheletrico in esiti specialmente di un ictus. Per un chirurgo e’ davvero triste camminare per le strade o vedere pazienti ammessi in Ospedale per altre ragioni con una limitazione fisica enorme all’arto superiore non trattati o con un miglioramento potenziale enorme fruibile, con piccoli interventi e MAI INVIATI PER UN CONSULTO. La chirurgia puo’ giocare un ruolo molto importante nel trattamento della spasticita’ cronica e puo’ raggiungere tre obiettivi: igiene, cosmesi e funzione attiva.
La chirurgia sull’apparato muscolo-scheletrico e’ la piu’ eseguita per risolvere la spasticita’ ed e’ eseguita sul muscolo o sul tendine stesso. Le plastiche di allungamento tendineo o i transfer tendinei, le artrodesi, le osteotomie ossee sono spesso utili e producono un successo nel ridurre la tensione muscolare cosi’ riducendo la contrattura, la spasticita’ e il dolore all’arto superiore con grande sollievo e felicita’ nei pazienti e nei parenti.
Dopo l’intervento uno splint per il polso che lascia le dita libere e’ confezionato per alcuni giorni, quindi e’ concessa la mobilita’ libera attiva e passiva del gomito, polso e delle dita con recupero precoce delle attivita’ della vita quotidiana in dipendenza del quadro clinico iniziale e limiti associati. L’uso di strumenti e attrezzi pesanti non è concesso per le prime 4-6 settimane. Uno splint notturno per mantenere cio’ che e’ stato ottenuto in sala operatoria e’ consigliato per 2/3 mesi.